糖尿病について
正常な血糖値の範囲は狭い
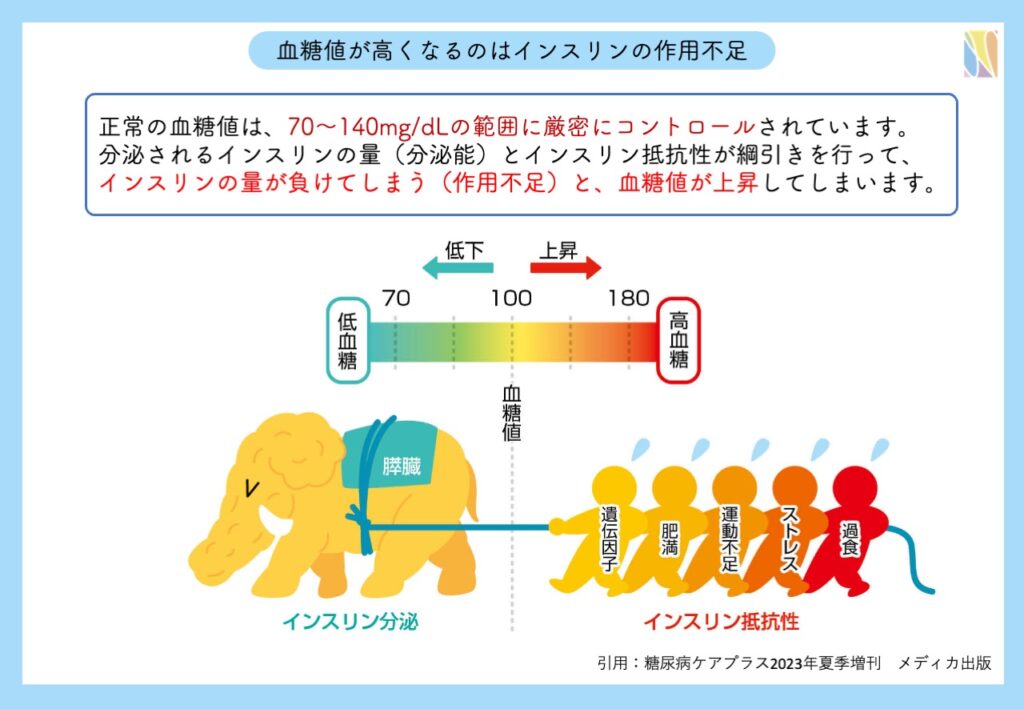
正常の血糖値は、食前・食後を含め70〜140mg/dLの狭い範囲内に厳密にコントロールされています。糖尿病は慢性的に血中のブドウ糖が高い状態(高血糖)が持続する疾患です。
インスリンの作用不足が原因
それではなぜ糖尿病では本来厳密にコントロールされているはずの血糖値が高くなってしまうのでしょうか。それは血糖値を下げるホルモンであるインスリンの作用不足が原因です。
インスリンは血糖値を下げる唯一のホルモン
インスリンは膵臓から分泌される血糖値を下げる働きがある唯一のホルモンです。筋肉や脂肪組織などに働き、血中のブドウ糖を細胞内に取り込むことで血糖値を下げます。インスリンの作用不足には、2つの側面があります。
- インスリンが十分に分泌されなくなる(分泌能の低下)
- インスリンが効きにくくなってしまう(インスリン抵抗性)
インスリン分泌能と抵抗性のバランス
分泌能と抵抗性のバランスが崩れてしまうと高血糖を是正できず、高血糖状態に陥ります。
痩せていても糖尿病である場合は体質的にインスリンの分泌量が少ない(絶対的不足)パターンが考えられます。一方、太り過ぎで糖尿病になってしまった場合は、抵抗性が強く血糖値を正常に戻すのに必要なインスリン量が足りない(相対的不足)パターンが考えられます。(※両者が混在する場合や、複雑な場合もあります)
分泌能力・抵抗性ともに遺伝的な背景があることが多い
それぞれついて簡単に解説していきます。
インスリン分泌能
日本人を始めとしたアジア人は遺伝的にインスリン分泌量が少ない民族です。

そのような遺伝的な体質に加えて、加齢、膵臓の障害(膵炎・膵癌など)などで分泌能低下することがあります。
インスリンの分泌には2パターンあります。ひとつめが、血糖値をバランスよく保つために常に分泌されている基礎分泌。ふたつめが、食事によって血糖値の上昇を検知すると、放出される追加分泌です。
空腹時血糖が高い人は基礎分泌が低下している方です。健康診断のときの血糖値は前の日の晩から食事を食べていないはずなので、空腹時血糖に該当します。食後高血糖がある人は追加分泌が低下している方です。通常は、追加分泌の低下から始まります。食後高血糖は健康診断では検出できないため異常であるため隠れ糖尿病と言われます。
インスリン抵抗性
遺伝、肥満、運動不足、ストレス、高脂肪食などはインスリンの作用を効きにくくしてしまいます。これをインスリン抵抗性といい、血糖値を下げるためにより多くのインスリンが必要となってしまいます。
免疫学的な機序(原因不明なこともある)で膵臓のβ細胞が破壊される1型糖尿病を除き、通常糖尿病の発症に関係するインスリン分泌能および抵抗性には遺伝的体質が影響します。家族に糖尿病の方がいる人は要注意です。
糖尿病の成因分類(インスリンが分泌できない1型とメジャーな2型)
糖尿病に至る原因は様々です。特に1型糖尿病はその他の糖尿病と性質が大きく異なります。1型糖尿病は自己免疫的機序により膵臓のβ細胞が破壊され、インスリンを分泌できなくなってしまう病態で、生命維持にインスリンが必須となります。1型糖尿病は特別で、1型以外の糖尿病と原因も治療方針も大きく異なると言って良いでしょう。
一方で、1型以外の糖尿病は「インスリンは分泌できるけれども、その量が少ないもしくは効きが悪いため作用不足」に陥ってしまう病態です。そして、糖尿病患者の95%を占める代表的な成因が2型糖尿病です。2型糖尿病はなんらかの遺伝因子(インスリン分泌不全、抵抗性)に環境因子(肥満、運動不足、ストレスなど)、加齢が重なって糖尿病を発症します。「その他の糖尿病」として、薬剤性や遺伝子異常、膵疾患等の原因による糖尿病や、妊娠によって初めて糖代謝異常をきたす妊娠糖尿病があります。(※2型糖尿病はこれらの「その他」成因が無いことを確認した上での診断になるので、除外診断になります)
糖尿病の診断・評価に有用な指標
空腹時血糖とHbA1c
有用な血糖値の指標として、以下の4つがあります。
- 空腹時血糖値
- HbA1c(ヘモグロビンA1c)
- 随時血糖
- 糖負荷2時間後血糖
このうち、重要なのが空腹時血糖値とHbA1cです。
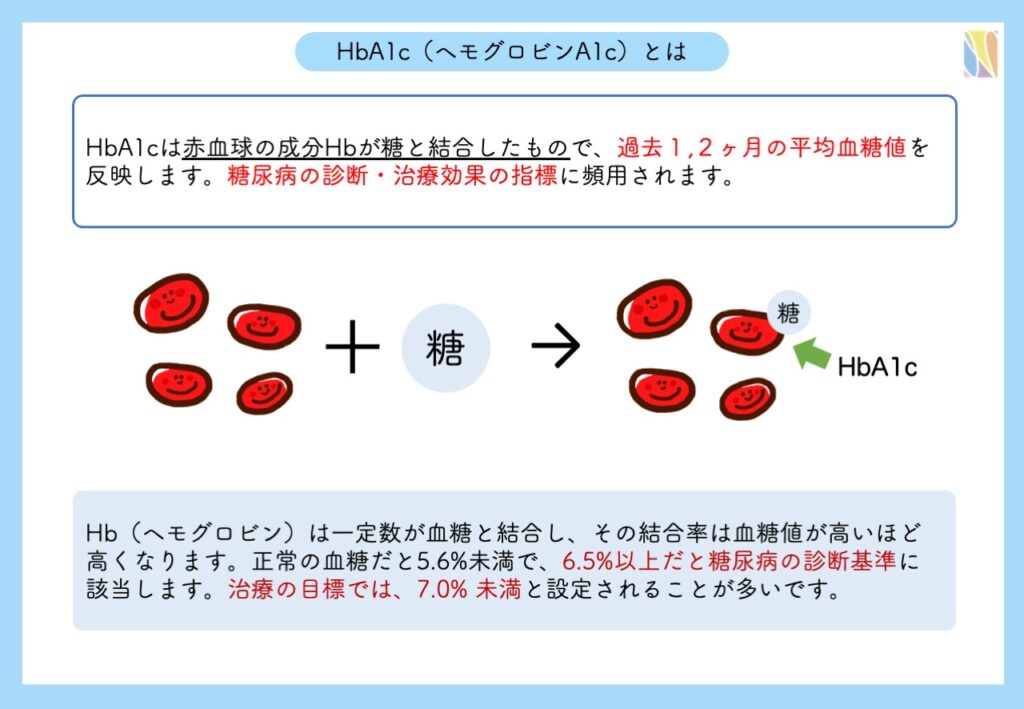
空腹時血糖値は、絶食後(食後10時間以上経過)での血糖値です。健康診断等で朝食を食べていない状態の血糖値は空腹時血糖に該当します。HbA1c(ヘモグロビン エーワンシー)は、 赤血球の成分Hbが糖と結合したもので、過去1,2ヶ月の平均血糖値を反映します。HbA1cは、食事の影響を受けないことから、糖尿病の診断・治療効果の指標に頻用されます。
随時血糖は、食事時間を問わず採取した血液での血糖値です、食べたものや食後経過時間によって影響を受けるので診断や治療効果判定の指標としては不向きです。糖負荷後2時間後血糖は、糖負荷試験後の少し特殊な血糖になりますので、このページでは割愛します。
血糖指標の型判定
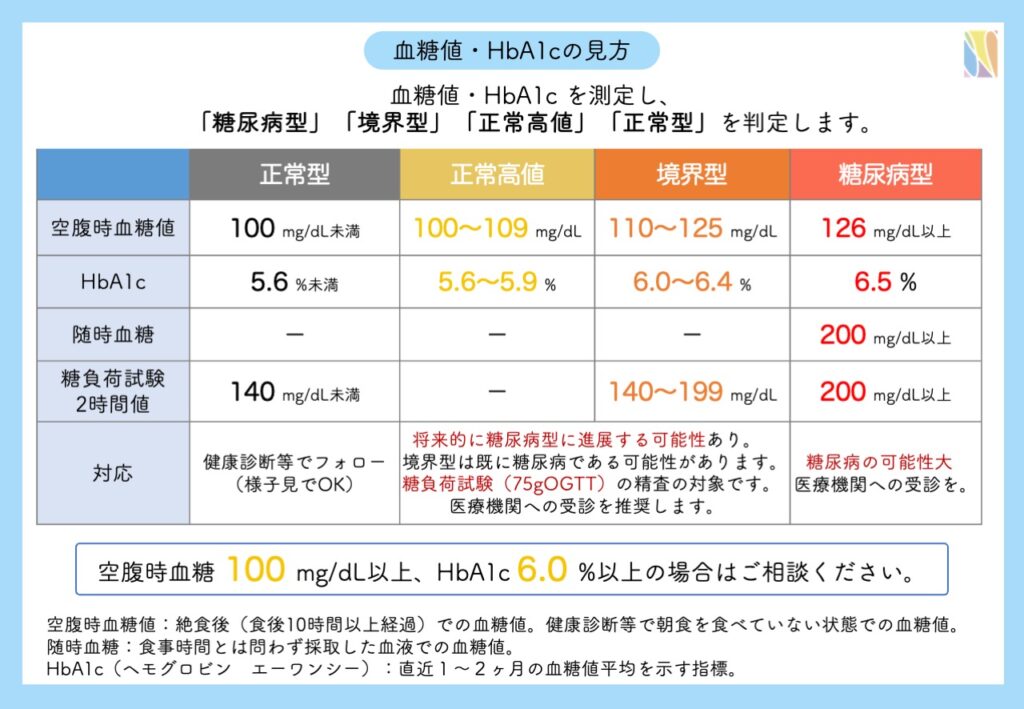
血糖指標はその値の大小によって、「糖尿病型」「境界型」「正常高値」「正常型」を判定します。
「糖尿病型」は糖尿病の診断基準に該当する値で、糖尿病の疑いが最も高い分類です。空腹時血糖 126mg/dL以上、HbA1c 6.5%以上が「糖尿病型」に該当します。空腹時血糖 100mg/dL未満、HbA1c 5.6%未満が「正常型」に該当します。「正常高値」は将来的に糖尿病型への進展する可能性がある分類で、「境界型」はすでに「糖尿病型」である可能性が否定できない型(食後高血糖が隠れている場合があり、隠れ糖尿病なんて言われ方もします)
リスクや患者背景によって様々ですが、糖尿病型の場合に治療介入します。
糖尿病の治療について
個々の患者に応じて治療法を選択します
治療法として、食事療法、運動療法、薬物療法があります。食事・運動療法はすべての糖尿病患者さんの基本となる治療法ですが、それだけで良好な血糖コントロールが得られるケースは多くありません。病態や高血糖の程度に応じて、個別に薬物療法を選択し、血糖コントロール目標(HbA1c 7.0% 未満)を目指します。
薬物治療が中心です
食事運動療法のみでHbA1c 7.0%未満達成が難しい場合は、早期より薬物療法を併用します。治療の中心は薬物療法です。以下の理由が挙げられます。
- 経過観察では改善しないため
- 早期に血糖値を改善することで将来の合併症の予防するため
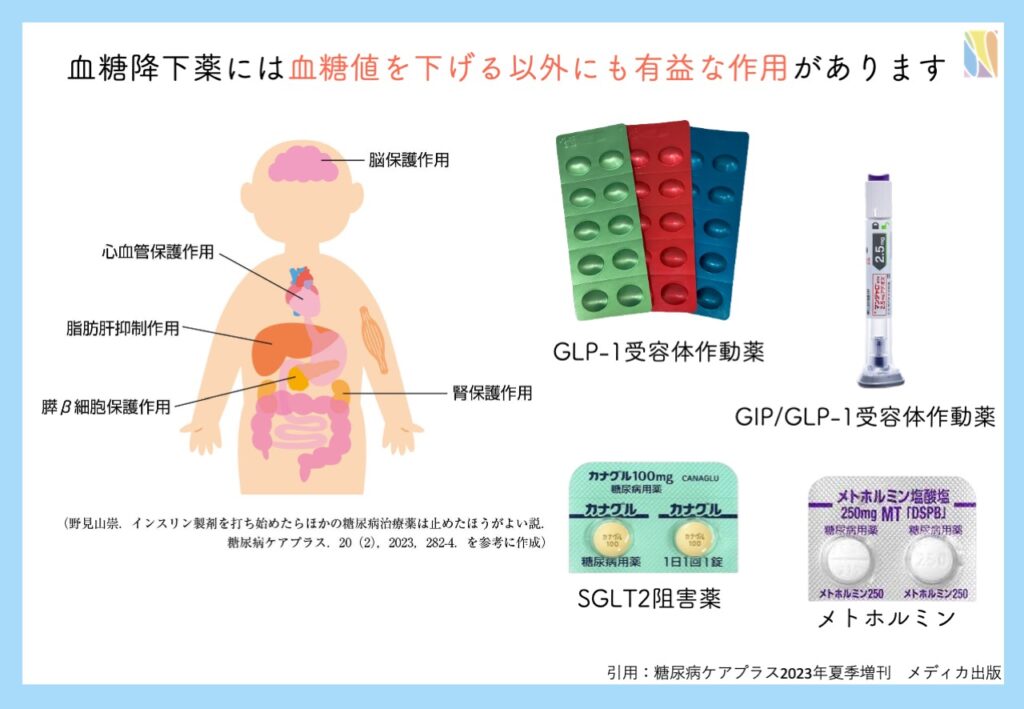
- 血糖降下作用以外に、体重減少作用、臓器保護、内臓脂肪減少作用などが期待できるため
- 体重や血糖が適正化すれば抵抗性が改善し治療反応性が良くなるため
なるべく早い時期から高血糖を治療することが大切です
患者さんの中には「薬を使用せずに治療したい」と考える人がいます。「糖尿病になったのは乱れた生活習慣や運動不足のせいだ、それらを改善すれば、糖尿病にはならないはず」という考えからの治療薬への心理的抵抗と思われます。我々は何ために治療を行っているのでしょうか。それは血糖値を正常化することで将来の合併症を予防し、健康な人生を送れるために治療を行います。なるべく早期に糖尿病を発見し、治療介入して血糖管理をすることで将来的な合併症のリスクを減らせることが科学的に実証されています。心筋梗塞のような合併症を発症してから血糖値を正常化するように努めるのでは遅いのです。
治療薬の紹介
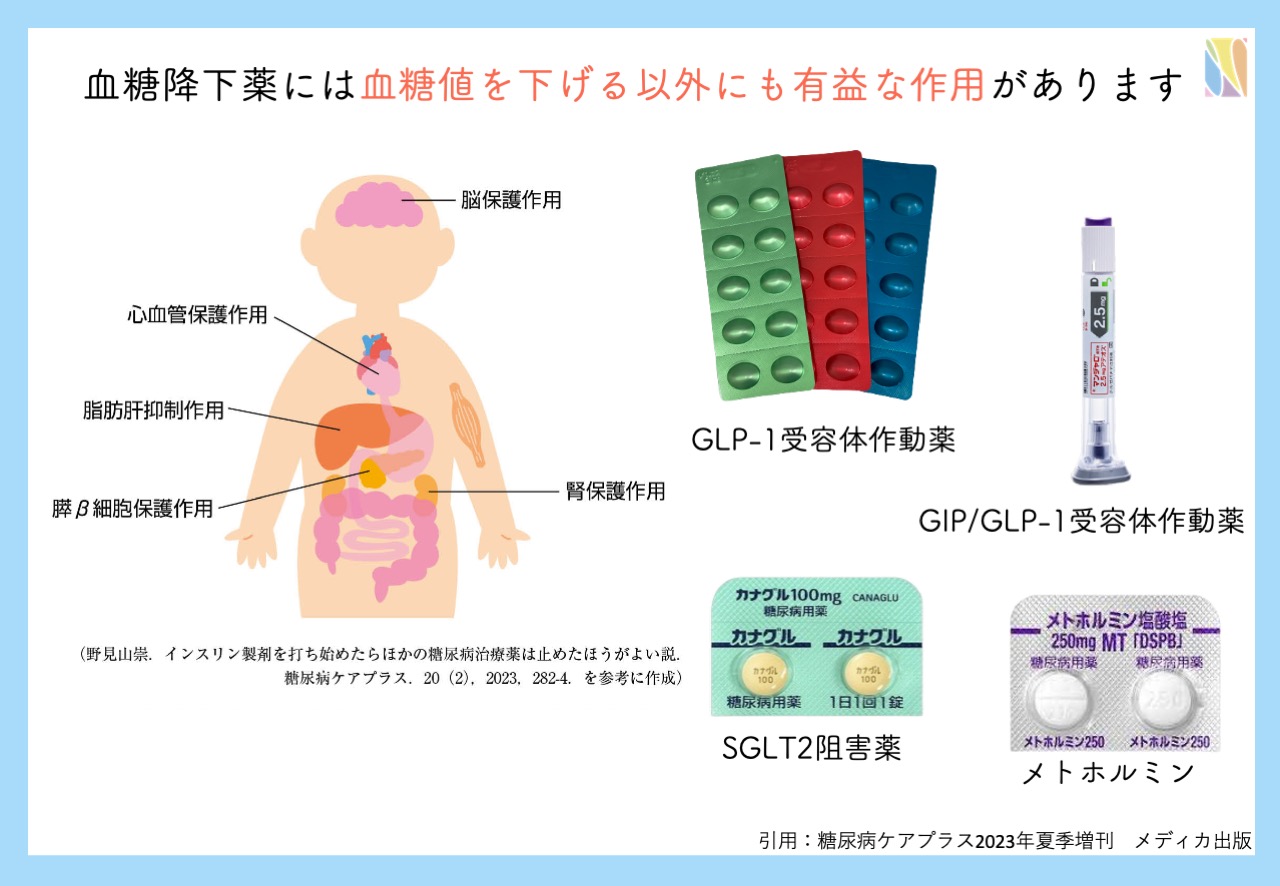
糖尿病の治療薬は多数選択肢があります。血糖値を下げることだけでなく、体重減少作用、心血管・腎臓保護などの体に良い影響を及ぼす薬剤も多く出てきています。
例えば以下のような薬剤です。
- メトホルミン(ビグアナイド薬)
- SGLT2阻害薬
- GLP-1受容体作動薬(またはGIP/GLP-1受容体作動薬)
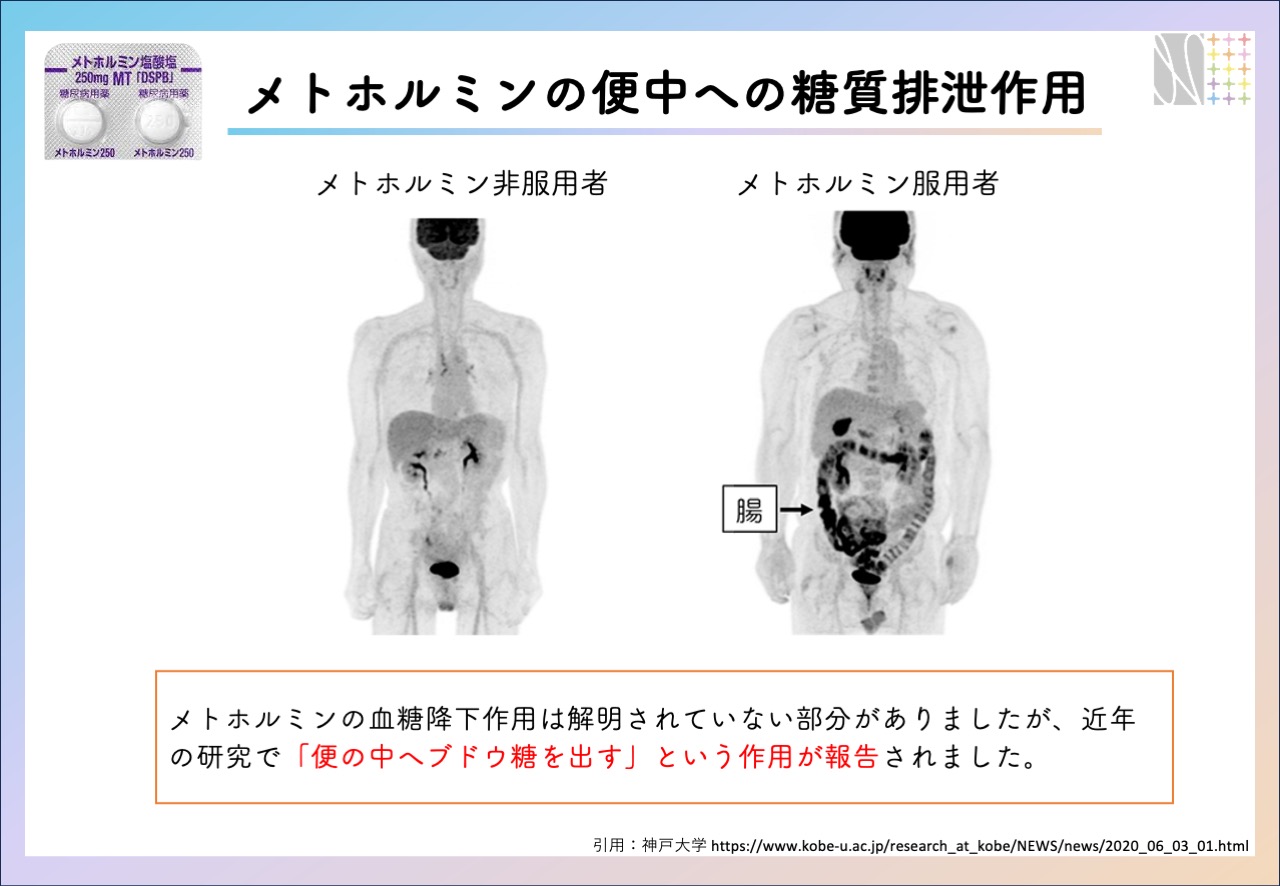
メトホルミンは肝臓での糖新生を抑制し、末梢組織(骨格筋)でのインスリン感受性を改善、消化管からの糖吸収抑制など様々な効果によって血糖降下作用を生じます。体重増加をきたしにくい、低血糖の可能性が極めて低いなどの特徴があります。
SGLT2阻害薬は、近位尿細管でのブドウ糖の再吸収を抑制することで、尿糖排泄を促進し、血糖降下作用を発揮します。平たく言うと、尿から糖を捨てる薬です。2〜4kg程度の体重減少作用も認められ、体重だけでなく内臓脂肪の減少や脂肪肝の改善効果も認められています。そのインスリンに依存しない作用機序から慢性心不全や慢性腎臓病の患者にも使用されます。
GLP-1受容体作動薬は、食後に血糖値高くなった時に、インスリンを分泌させ血糖値を下げる薬剤です。GLP-1受容体作動薬といえば、なんといっても胃内容物排出抑制作用・食欲抑制作用があり、体重減少作用があることが特徴です。無理せず摂取カロリーをセーブすることができ、ダイエットできます。肥満が強い糖尿病患者さんに最適です。
このように糖尿病の治療薬には血糖降下作用のみにとどまらない有益な作用がたくさんあります。
最終的な治療薬の選択は患者背景やリスク、費用など様々な観点から使用薬剤を決定します。
1型糖尿病の人や経口薬では目標に届かない場合は、インスリン製剤を使用します。治療薬に関して詳しく知りたい方は下記リンクを参照ください。
2024.01.16
メトホルミンについて解説!血糖降下作用、副作用、低血糖リスクなど
メトホルミン(ビグアナイド薬) メトホルミンは、1961年に糖尿病治療薬として発売され、現在も多くの患者さんに処方される歴史ある薬です。血...
目標を目指して薬を調整していきます。
まず1剤から開始していきますが、目標血糖を目指して通常は徐々に薬を増やしていきます。糖尿病の治療目標は「合併症予防」になりますので、目標を達成するために必要な場合に限って増量を行います。もちろん、薬を減らせる方もいますが、それは目標を達成後している方で、治療背景から薬を減らせそうな人に限ります。目標を達成していないのに薬を減らしても、血糖コントロールは悪化するだけです。
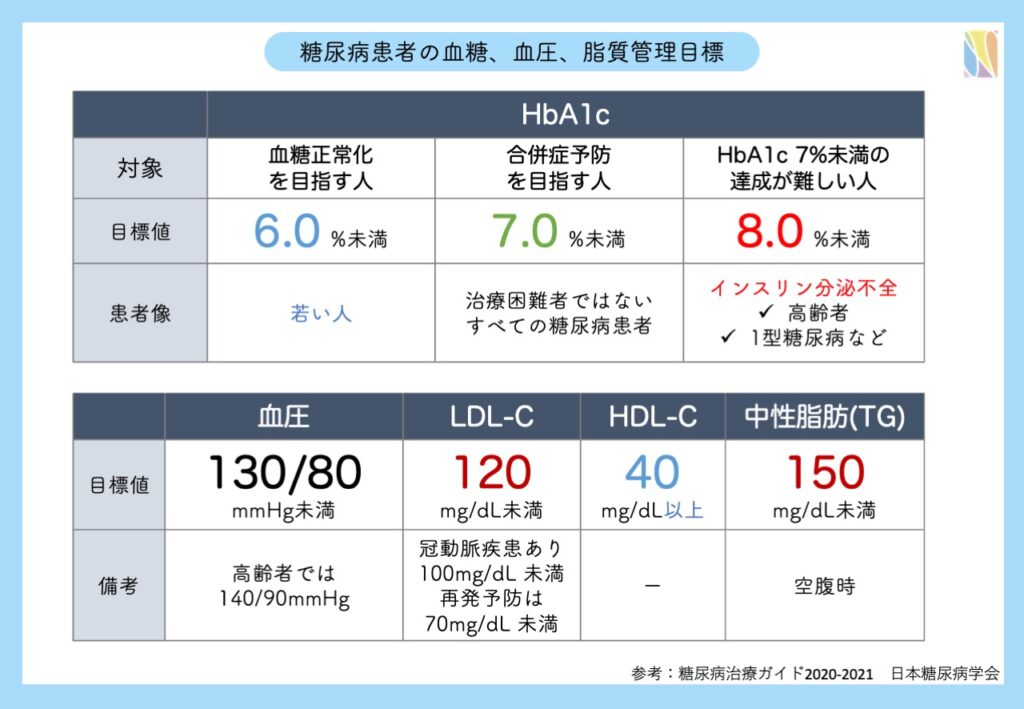
血糖コントロールの目標はHbA1c 7%未満
一般の成人は、合併症の発症・悪化を予防するための目標として、HbA1c 7.0%未満を目指します(HbA1c 7%は空腹時血糖 130mg/dL未満、食後2時間値血糖 180mg/dL未満に相当)。健康寿命を保つことが目標であるため、年齢や活動レベルによって目標とする血糖コントロールも異なります。若い人は6.0%未満、コントロールが難しい人は8.0%未満など柔軟に設定します。(医師とご相談ください。)
血糖値だけでなく、高血圧、脂質に関しても管理目標が定められています。
治療の目的は健康寿命を保つこと
糖尿病による高血糖状態を放置していると、様々な合併症のリスクを高めます。心筋梗塞、脳梗塞などの致死的な合併症から、失明、腎不全、感覚障害、歯周病、骨粗鬆症、認知症、悪性腫瘍まで高血糖状態は体に良い影響はひとつもありません。糖尿病の治療目的は、合併症の発症・進展を阻止し、健康な人と変わらない生活の質(QOL)を維持し、健康寿命を保つことにあります。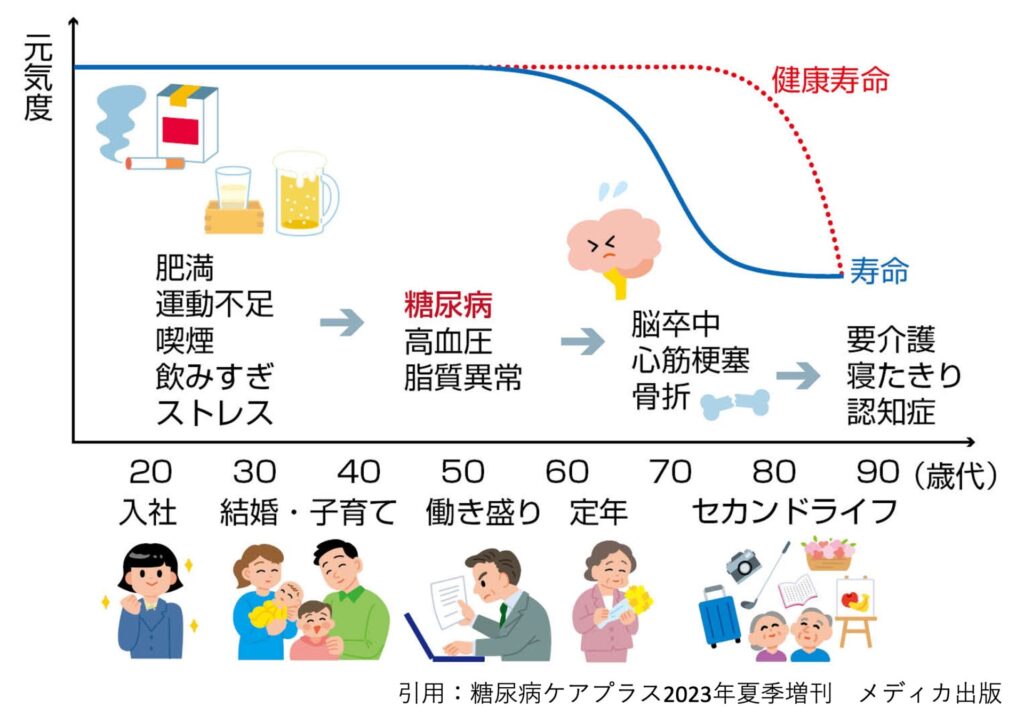
糖尿病は遺伝的背景が強い疾患です。決して自堕落な生活習慣だけが原因ではありません。お近くの信頼できる医師にご相談ください。
下記リンクからアプリをダウンロードし、診療メニュー > 内科外来よりご予約ください